Asuhan keperawatan Bph
Pengertian Benigne Prostat HyperplasiaBenigne Prostat Hyperplasia adalah pembesaran jinak kelenjar prostat, disebabkan oleh karena hiperplasia beberapa atau semua komponen prostat meliputi jaringan kelenjar / jaringan fibromuskuler yang menyebabkan penyumbatan uretra pars prostatika (Lab/UPF Ilmu Bedah RSUD Dr Soetomo, 1994 : 193).
Etiologi/Penyebabnya
Penyebab yang pasti dari terjadinya Benigne Prostat Hyperplasia sampai sekarang belum diketahui secara pasti, tetapi hanya 2 faktor yang mempengaruhi terjadinya Benigne Prostat Hyperplasia yaitu testis dan usia lanjut.
Karena etiologi yang belum jelas maka melahirkan beberapa hipotesa yang diduga timbulnya Benigne Prostat Hyperplasia antara lain :
1. Hipotesis Dihidrotestosteron (DHT)
Peningkatan 5 alfa reduktase dan reseptor androgen akan menyebabkan epitel dan stroma dari kelenjar prostatmengalami hiperplasia.
2. Ketidak seimbangan estrogen – testoteron
Dengan meningkatnya usia pada pria terjadi peningkatan hormon Estrogen dan penurunan testosteron sedangkan estradiol tetap. yang dapat menyebabkan terjadinya hyperplasia stroma.
3. Interaksi stroma – epitel
Peningkatan epidermal gorwth faktor atau fibroblas gorwth faktor dan penurunan transforming gorwth faktor beta menyebabkan hiperplasia stroma dan epitel.
4. Penurunan sel yang mati
Estrogen yang meningkat menyebabkan peningkatan lama hidup stroma dan epitel dari kelenjar prostat.
5. Teori stem cell
Sel stem yang meningkat mengakibatkan proliferasi sel transit.
(Roger Kirby, 1994 : 38).
Anatomi Dan Fisiologi Prostat
Kelenjar prostat terletak di bawah kandung kemih dan mengelilingi / mengitari uretra posterior dan disebelah proximalnya berhubungan dengan buli-buli, sedangkan bagian distalnya kelenjar prostat ini menempel pada diafragma urogenital yang sering disebut sebagai otot dasar panggul. Kelenjar ini pada laki-laki dewasa kurang lebih sebesar buah kemiri atau jeruk nipis. Ukuran, panjangnya sekitar 4 – 6 cm, lebar 3 – 4 cm, dan tebalnya kurang lebih 2 – 3 cm. Beratnya sekitar 20 gram.
Prostat terdiri dari :
· Jaringan Kelenjar 50 – 70 %
Jaringan Stroma (penyangga) & Kapsul/Musculer 30 – 50 %
· Kelenjar prostat menghasilkan cairan yang banyak mengandung enzym yang berfungsi untuk pengenceran sperma setelah mengalami koagulasi (penggumpalan) di dalam testis yang membawa sel-sel sperma. Pada waktu orgasme otot-otot di sekitar prostat akan bekerja memeras cairan prostat keluar melalui uretra. Sel – sel sperma yang dibuat di dalam testis akan ikut keluar melalui uretra. Jumlah cairan yang dihasilkan meliputi 10 – 30 % dari ejakulasi. Kelainan pada prostat yang dapat mengganggu proses reproduksi adalah keradangan (prostatitis). Kelainan yang lain sepeti pertumbuhan yang abnormal (tumor) baik jinak maupun ganas, tidak memegang peranan penting pada proses reproduksi tetapi lebih berperanan pada terjadinya gangguan aliran kencing. Kelainanyang disebut belakangan ini manifestasinya biasanya pada laki-laki usia lanjut.
Patofisiologi
Sejalan dengan pertambahan umur, kelenjar prostat akan mengalami hiperplasia, jika prostat membesar akan meluas ke atas (bladder), di dalam mempersempit saluran uretra prostatica dan menyumbat aliran urine. Keadaan ini dapat meningkatkan tekanan intravesikal. Sebagai kompensasi terhadap tahanan uretra prostatika, maka otot detrusor dan buli-buli berkontraksi lebih kuat untuk dapat memompa urine keluar. Kontraksi yang terus-menerus menyebabkan perubahan anatomi dari buli-buli berupa : Hipertropi otot detrusor, trabekulasi, terbentuknya selula, sekula dan difertikel buli-buli. Perubahan struktur pada buli-buli dirasakan klien sebagai keluhan pada saluran kencing bagian bawah atau Lower Urinary Tract Symptom/LUTS (Basuki, 2000 : 76).
Pada fase-fase awal dari Prostat Hyperplasia, kompensasi oleh muskulus destrusor berhasil dengan sempurna. Artinya pola dan kualitas dari miksi tidak banyak berubah. Pada fase ini disebut Sebagai Prostat Hyperplasia Kompensata. Lama kelamaan kemampuan kompensasi menjadi berkurang dan pola serta kualitas miksi berubah, kekuatan serta lamanya kontraksi dari muskulus destrusor menjadi tidak adekuat sehingga tersisalah urine di dalam buli-buli saat proses miksi berakhir seringkali Prostat Hyperplasia menambah kompensasi ini dengan jalan meningkatkan tekanan intra abdominal (mengejan) sehingga tidak jarang disertai timbulnya hernia dan haemorhoid puncak dari kegagalan kompensasi adalah tidak berhasilnya melakukan ekspulsi urine dan terjadinya retensi urine, keadaan ini disebut sebagai Prostat Hyperplasia Dekompensata. Fase Dekompensasi yang masih akut menimbulkan rasa nyeri dan dalam beberapa hari menjadi kronis dan terjadilah inkontinensia urine secara berkala akan mengalir sendiri tanpa dapat dikendalikan, sedangkan buli-buli tetap penuh. Ini terjadi oleh karena buli-buli tidak sanggup menampung atau dilatasi lagi. Puncak dari kegagalan kompensasi adalah ketidak mampuan otot detrusor memompa urine dan menjadi retensi urine.Retensi urine yang kronis dapat mengakibatkan kemunduran fungsi ginjal (Sunaryo, H. 1999 : 11)
Patofisiologi
klik untuk perbesar gambar
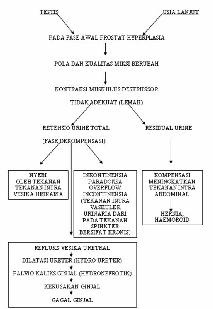
![clip_image002[7]](http://gudangaskep.files.wordpress.com/2009/01/clip-image0027-thumb.jpg?w=356&h=328)
Gejala Benigne Prostat Hyperplasia
Gejala klinis yang ditimbulkan oleh Benigne Prostat Hyperplasia disebut sebagai Syndroma Prostatisme. Syndroma Prostatisme dibagi menjadi dua yaitu :
1. Gejala Obstruktif yaitu :
a. Hesitansi yaitu memulai kencing yang lama dan seringkali disertai dengan mengejan yang disebabkan oleh karena otot destrussor buli-buli memerlukan waktu beberapa lama meningkatkan tekanan intravesikal guna mengatasi adanya tekanan dalam uretra prostatika.
b. Intermitency yaitu terputus-putusnya aliran kencing yang disebabkan karena ketidakmampuan otot destrussor dalam pempertahankan tekanan intra vesika sampai berakhirnya miksi.
c. Terminal dribling yaitu menetesnya urine pada akhir kencing.
d. Pancaran lemah : kelemahan kekuatan dan kaliber pancaran destrussor memerlukan waktu untuk dapat melampaui tekanan di uretra.
e. Rasa tidak puas setelah berakhirnya buang air kecil dan terasa belum puas.
2. Gejala Iritasi yaitu :
a. Urgency yaitu perasaan ingin buang air kecil yang sulit ditahan.
b. Frekuensi yaitu penderita miksi lebih sering dari biasanya dapat terjadi pada malam hari (Nocturia) dan pada siang hari.
c. Disuria yaitu nyeri pada waktu kencing.
Derajat Benigne Prostat Hyperplasia
Benigne Prostat Hyperplasia terbagi dalam 4 derajat sesuai dengan gangguan klinisnya :
1. Derajat satu, keluhan prostatisme ditemukan penonjolan prostat 1 – 2 cm, sisa urine kurang 50 cc, pancaran lemah, necturia, berat + 20 gram.
2. Derajat dua, keluhan miksi terasa panas, sakit, disuria, nucturia bertambah berat, panas badan tinggi (menggigil), nyeri daerah pinggang, prostat lebih menonjol, batas atas masih teraba, sisa urine 50 – 100 cc dan beratnya + 20 – 40 gram.
3. Derajat tiga, gangguan lebih berat dari derajat dua, batas sudah tak teraba, sisa urine lebih 100 cc, penonjolan prostat 3 – 4 cm, dan beratnya 40 gram.
4. Derajat empat, inkontinensia, prostat lebih menonjol dari 4 cm, ada penyulit keginjal seperti gagal ginjal, hydroneprosis.
Pengkajian
Riwayat Keperawatan
· Suspect BPH ® umur > 60 tahun
· Pola urinari : frekuensi, nocturia, disuria.
· Gejala obstruksi leher buli-buli : prostatisme (Hesitansi, pancaran, melemah, intermitensi, terminal dribbling, terasa ada sisa) Jika frekuensi dan noctoria tak disertai gejala pembatasan aliran non Obstruktive seperti infeksi.
· BPH ® hematuri
1. Pemeriksaan Fisik
· Perhatian khusus pada abdomen ; Defisiensi nutrisi, edema, pruritus, echymosis menunjukkan renal insufisiensi dari obstruksi yang lama.
· Distensi kandung kemih
· Inspeksi : Penonjolan pada daerah supra pubik ® retensi urine
· Palpasi : Akan terasa adanya ballotement dan ini akan menimbulkan pasien ingin buang air kecil ® retensi urine
· Perkusi : Redup ® residual urine
· Pemeriksaan penis : uretra kemungkinan adanya penyebab lain misalnya stenose meatus, striktur uretra, batu uretra/femosis.
· Pemeriksaan Rectal Toucher (Colok Dubur) ® posisi knee chest
Syarat : buli-buli kosong/dikosongkan
Tujuan : Menentukan konsistensi prostat
Menentukan besar prostat
2. Pemeriksaan Radiologi
Pada Pemeriksaan Radiologi ditujukan untuk
a. Menentukan volume Benigne Prostat Hyperplasia
b. Menentukan derajat disfungsi buli-buli dan volume residual urine
c. Mencari ada tidaknya kelainan baik yang berhubungan dengan Benigne Prostat Hyperplasia atau tidak
Beberapa Pemeriksaan Radiologi
a. Intra Vena Pyelografi ( IVP ) : Gambaran trabekulasi buli, residual urine post miksi, dipertikel buli.
Indikasi : disertai hematuria, gejala iritatif menonjol disertai urolithiasis
Tanda BPH : Impresi prostat, hockey stick ureter
b. BOF : Untuk mengetahui adanya kelainan pada renal
c. Retrografi dan Voiding Cystouretrografi : untuk melihat ada tidaknya refluk vesiko ureter/striktur uretra.
d. USG : Untuk menentukan volume urine, volume residual urine dan menilai pembesaran prostat jinak/ganas
3. Pemeriksaan Endoskopi.
4. Pemeriksaan Uroflowmetri
Berperan penting dalam diagnosa dan evaluasi klien dengan obstruksi leher buli-buli
Q max : > 15 ml/detik ® non obstruksi
10 – 15 ml/detik ® border line
< 10 ml/detik ® obstruktif
5. Pemeriksaan Laborat
· Urinalisis (test glukosa, bekuan darah, UL, DL, RFT, LFT, Elektrolit, Na,/K, Protein/Albumin, pH dan Urine Kultur)
Jika infeksi:pH urine alkalin, spesimen terhadap Sel Darah Putih, Sel Darah Merah atau PUS.
· RFT ® evaluasi fungsi renal
· Serum Acid Phosphatase ® Prostat Malignancy
Diagnosa Keperawatan Pre Operasi
1. Gangguan pemenuhan kebutuhan eliminasi (retensio urine) baik akut maupun kronis berhubungan dengan obstruksi akibat pembesaran prostat/dekompresi otot detrussor ditandai dengan urine menetes, sering buang air kecil, buang air kecil sedikit-sedikit tidak bisa mengosongkan kandung kencing secara total, distensi kandung kencing.
2. Gangguan rasa nyaman (nyeri) berhubungan dengan iritasi mukosa/distensi kandung kencing/kolik renal/infeksi saluran kencing ditandai dengan keluhan nyeri spasme kandung kemih, perubahan tonus otot, merintih kesakitan.
3. Cemas berhubungan dengan rencana pembedahan dan kehilangan status kesehatan serta penurunan kemampuan sexual ditandai dengan peningkatan tensi, ungkapan rasa takut
4. Dysfungsi sexual berhubungan dengan obstrusi perkemihan.
5. Kurang pengetahuan tentang sifat penyakit, tujuan tindakan yang diprogramkan dan pemeriksaan diagnostik berhubungan dengan kurangnya informasi /terbatasnya informasi/informasi yang keliru ditandai dengan pasien sering bertanya, perintah yang tidak dituruti dan perkembangan infeksi tidak dapat dicegah.
6. Gangguan pola tidur berhubungan dengan sering miksi pada malam hari
7. Resiko injury dan resiko infeksi berhubungan dengan obstruksi perkemihan
8. Resiko tinggi terhadap infeksi berhubungan dengan pemasangan Dower Cateter yang lama
Diagnosa Keperawatan Post Operasi
1. Terjadinya perdarahan berhubungan dengan tindakan bedah (reseksi).
2. Gangguan rasa nyaman (nyeri) berhubungan dengan terputusnya kontinuitas jaringan akibat reseksi
3. Cemas berhubungan dengan proses penyakitnya yang masih dapat kambuh lagi.
4. Resiko terjadinya retensi urine berhubungan dengan obstruksi saluran kateter oleh bekuan darah/klot.
5. Resiko terjadinya kelebihan cairan dalam tubuh (Syndroma TUR) berhubungan dengan adanya penyerapan cairan irigasi yang berlebihan.
Perencanaan/Penatalaksanaan
Tujuan: klien tidak akan mengalami berbagai komplikasi dari pengobatan retensi Urine.
Intervensi:
A Non Pembedahan
1. Memperkecil gejala obstruksi ® hal-hal yang menyebabkan pelepasan cairan prostat.
1) Prostatic massage
2) Frekuensi coitus meningkat
3) Masturbasi
2. Menghindari minum banyak dalam waktu singkat, menghindari alkohol dan diuretic mencegah oven distensi kandung kemih akibat tonus otot detrussor menurun.3. Menghindari obat-obat penyebab retensi urine seperti : anticholinergic, anti histamin, decongestan.
4. Observasi Watchfull Waiting
Yaitu pengawasan berkala/follow – up tiap 3 – 6 bulan kemudian setiap tahun tergantung keadaan klien
Indikasi : BPH dengan IPPS Ringan
Baseline data normal
Flowmetri non obstruksi
5. Terapi medikamentosa pada Benigne Prostat Hyperplasia
Terapi ini diindikasikan pada Benigne Prostat Hyperplasia dengan keluhan ringan, sedang dan berat tanpa disertai penyulit serta indikasi pembedahan, tetapi masih terdapat kontra indikasi atau belum “well motivated”. Obat yang digunakan berasal dari Fitoterapi, Golongan Supressor Androgen dan Golongan Alfa Bloker.
a. Fito Terapi
a) Hypoxis rosperi (rumput)
b) Serenoa repens (palem)
c) Curcubita pepo (waluh )
b. Pemberian obat Golongan Supressor Androgen/anti androgen :
a) Inhibitor 5 alfa reduktase
b) Anti androgen
c) Analog LHRH
c. Pemberian obat Golongan Alfa Bloker/obat penurun tekanan diuretra-prostatika : Prazosin, Alfulosin, Doxazonsin, Terazosin
6. Bila terjadi retensi urine
a. Kateterisasi ® Intermiten
Indwelling
b. Dilakukan pungsi blass
c. Dilakukan cystostomy
7. Prostetron (Trans Uretral Microwave Thermoterapy/TUMT)
B. Pembedahan
1. Trans Uretral Reseksi Prostat : 90 – 95 %
2. Open Prostatectomy : 5 – 10 %
BPH yang besar (50 – 100 gram) ® Tidak habis direseksi dalam 1 jam.
Disertai Batu Buli Buli Besar (>2,5cm), multiple. Fasilitas TUR tak ada.
Mortalitas Pembedahan BPH
0 – 1 % KAUSA : Infark Miokatd
Septikemia dengan Syok
Perdarahan Massive
Kepuasan Klien : 66 – 95 %
Indikasi Pembedahan BPH
ü Retensi urine akut
ü Retensi urine kronis
ü Residual urine lebih dari 100 ml
ü BPH dengan penyulit
v Hydroneprosis
v Terbentuknya Batu Buli
v Infeksi Saluran Kencing Berulang
v Hematuri berat/berulang
v Hernia/hemoroid
v Menurunnya Kualitas Hidup
v Retensio Urine
v Gangguan Fungsi Ginjal
ü Terapi medikamentosa tak berhasil
ü Sindroma prostatisme yang progresif
ü Flow metri yang menunjukkan pola obstruktif
v Flow. Max kurang dari 10 ml
v Kurve berbentuk datar
v Waktu miksi memanjang
Kontra Indikasi
· IMA
· CVA akut
Tujuan :
· Mengurangi gejala yang disertai dengan obstruksi leher buli-buli
· Memperbaiki kualitas hidup
1) Trans Uretral Reseksi Prostat ® 90 – 95 %
Dilakukan bila pembesaran pada lobus medial.
Keuntungan :
· Lebih aman pada klien yang mengalami resiko tinggi pembedahan
· Tak perlu insisi pembedahan
· Hospitalisasi dan penyebuhan pendek
Kerugian :
· Jaringan prostat dapat tumbuh kembali
· Kemungkinan trauma urethra ® strictura urethra.
2) Retropubic Atau Extravesical Prostatectomy
® Prostat terlalu besar tetapi tak ada masalah kandung kemih
3) Perianal Prostatectomy
ü Pembesaran prostat disertai batu buli-buli
ü Mengobati abces prostat yang tak respon terhadap terapi conservatif
ü Memperbaiki komplikasi : laserasi kapsul prostat
4) Suprapubic Atau Tranvesical Prostatectomy
PRE OPERATIF CARE
Mengkaji kecemasan klien, mengoreksi miskonsepsi tentang pembedahan dan memberikan informasi yang akurat pada klien
· Type pembedahan
· Jenis anesthesi ® TUR – P, general / spina anesthesi
· Cateter : folly cateter, Continuous Bladder Irigation (CBI).
Persiapan orerasi lainnya yaitu :
· Pemeriksaan lab. Lengkap : DL, UL, RFT, LFT, pH, Gula darah, Elektrolit
· Pemeriksaan EKG
· Pemeriksaan Radiologi : BOF, IVP, USG, APG.
· Pemeriksaan Uroflowmetri ® Bagi penderita yang tidak memakai kateter.
· Pemasangan infus dan puasa
· Pencukuran rambut pubis dan lavemen.
· Pemberian Anti Biotik
· Surat Persetujuan Operasi (Informed Concern).
POST OPERATIF CARE
Post operatif care pada dasarnya sama seperti pasien lainnya yaitu monitoring terhadap respirasi, sirkulasi dan kesadaran pasien :
1. Airway : Bebaskan jalan fafas
Posisi kepala ekstensi
Breathing : Memberikan O2 sesuai dengan kebutuhan
Observasi pernafasan
Cirkulasi : mengukur tensi, nadi, suhu tubuh, pernafasan, kesadaran dan produksi urine pada fase awal (6jam) paska operasi harus dimonitor setiap jam dan harus dicatat.
Bila pada fase awal stabil, monitor/interval bisa 3 jam sekali
Bila tensi turun, nadi meningkat (kecil), produksi urine merah pekat harus waspada terjadinya perdarahan ® segera cek Hb dan lapor dokter.
Tensi meningkat dan nadi menurun (bradikardi), kadar natrium menurun, gelisah atau delir harus waspada terjadinya syndroma TUR ® segera lapor dokter.
Bila produksi urine tidak keluar (menurun) dicari penyebabnya apakah kateter buntu oleh bekuan darah ® terjadi retensi urine dalam buli-buli ® lapor dokter, spoling dengan PZ tetesan tergantung dari warna urine yang keluar dari Urobag. Bila urine sudah jernih tetesan spoling hanya maintennens/dilepas dan bila produksi urine masih merah spoling diteruskan sampai urine jernih.
Bila perlu Analisa Gas Darah
Apakah terjadi kepucatan, kebiruan.
Cek lab : Hb, RFT, Na/K dan kultur urine.
2. Pemberian Anti Biotika
ü Antibiotika profilaksis, diberikan bila hasil kultur urine sebelum operasi steril. Antibiotik hanya diberikan 1 X pre operasi + 3 – 4 jam sebelum operasi.
ü Antibiotik terapeutik, diberikanpada pasien memakai dower kateter dari hasil kultur urine positif. Lama pemberian + 2 minggu, mula-mula diberikan parenteral diteruskan peroral. Setiap melepas kateter harus diberikan antibiotik profilaksis untuk mencegah septicemia.
3. Perawatan Kateter
Kateter uretra yang dipasang pada pasca operasi prostat yaitu folley kateter 3 lubang (treeway catheter) ukuran 24 Fr.
Ketiga lubang tersebut gunanya :
1. untuk mengisibalon, antara 30 – 40 ml cairan
2. untuk melakukan irigasi/spoling
3. untuk keluarnya cairan (urine dan cairan spoling).
Setelah 6 jam pertama sampai 24 jam kateter tadi biasanya ditraksi dengan merekatkan ke salah satu paha pasien dengan tarikan berat beban antara 2 – 5 kg. Paha ini tidak boleh fleksi selama traksi masih diperlukan.
Paling lambat pagi harinya traksi harus dilepas dan fiksasi kateter dipindahkan ke paha bagian proximal/ke arah inguinal agar tidak terjadi penekanan pada uretra bagian penosskrotal. Guna dari traksi adalah untuk mencegah perdarahan dari prostat yang diambil mengalir di dalam buli-buli, membeku dan menyumbat pada kateter.
Bila terlambat melepas kateter traksi, dikemudian hari terjadi stenosis leher buli-buli karena mengalami ischemia.
Tujuan pemberian spoling/irigasi :
1. Agar jalannya cairan dalam kateter tetap lancar.
2. Mencegah pembuntuan karena bekuan darah menyumbat kateter
3. Cairan yang digunakan spoling H2O / PZ
Kecepatan irigasi tergantung dari warna urine, bila urine merah spoling dipercepat dan warna urine harus sering dilihat. Mobilisasi duduk dan berjalan urine tetap jernih, maka spoling dapat dihentikan dan pipa spoling dilepas.
Kateter dilepas pada hari kelima. Setelah kateter dilepas maka harus diperhatikan miksi penderita. Bisa atau tudak, bila bisa berapa jumlahnya harus diukur dan dicatat atau dilakukan uroflowmetri.
Sebab-sebab terjadinya retensio urine lagi setelah kateter dilepas :
1. Terbentuknya bekuan darah
2. Pengerokan prostat kurang bersih (pada TUR) sehingga masih terdapat obstruksi.
A. TUR – P
Setelah TUR – P klien dipasang tree way folley cateter dengan retensi balon 30 – 40 ml. Kateter di tarik untuk membantu hemostasis
Intruksikan klien untuk tidak mencoba mengosongkan bladder Otot bladder kontraksi ® nyeri spasme
CBI (Continuous Bladder Irigation) dengan normal salin ® mencegah obstruksi atau komplikasi lain CBI – P. Folley cateter diangkat 2 – 3 hari berikutnya
Ketika kateter diangkat timbul keluhan : frekuensi, dribbling, kebocoran ® normal
Post TUR – P : urine bercampur bekuan darah, tissue debris ® meningkat ® intake cairan minimal 3000 ml/hari ® membantu menurunkan disuria dan menjaga urine tetap jernih.
B. OPEN PROSTATECTOMY
Resiko post operative bleeding pada 24 jam pertama oleh karena bladder spsme atau pergerakan
Monitor out put urine tiap 2 jam dan tanda vital tiap 4 jam
Arterial bleeding ® urine kemerahan (saos) + clotting
Venous bleeding ® urine seperti anggur ® traction kateter
Vetropubic prostatectomy
Observasi : drainage purulent, demam, nyeri meningkat ® deep wound infection, pelvic abcess
Suprapubic prostatectomy
ü Perlu Continuous Bladder Irigation via suprapubic ® klien diinstruksikan tetap tidur sampai Continuous Bladder Irigation dihentikan
ü Kateter uretra diangkat hari 3 – 4 post op
ü Setelah kateter diangkat, kateter supra pubic di clamp dan klien disuruh miksi dan dicek residual urine, jika residual urine ± 75 ml, kateter diangkat
EVALUASI
Kreteria yang diharapkan terhadap diagnosis yang berhubungan dengan obstruksi urinari adalah :
1. Mengatasi obstruksi urine tanpa infeksi atau komplikasi yang permanen
2. Tidak mengalami tekanan atau nyeri berkepanjangan
3. Mengungkapkan penurunan atau tak adanya kecemasan tentang retensio urine.
4. Menunjukan tingkat fungsi sexual kembali sebagaimana sebelumnya.
DAFTAR PUSTAKA
Carpenito, Linda Jual. (1995). Rencana Asuhan & Dokumentasi Keperawatan (terjemahan). PT EGC. Jakarta.
Doenges, et al. (2000). Rencana Asuhan Keperawatan (terjemahan). PT EGC. Jakarta.
Engram, Barbara. (1998). Rencana Asuhan Keperawatan Medikal Bedah. Volume I (terjemahan). PT EGC. Jakarta.
Hardjowidjoto S. (1999).Benigna Prostat Hiperplasia. Airlangga University Press. Surabaya
Long, Barbara C. (1996). Perawatan Medikal Bedah. Volume I. (terjemahan).Yayasan Ikatan Alumni Pendidikan Keperawatan Pajajaran. Bandung.
Soeparman. (1990). Ilmu Penyakit Dalam. Jilid II. FKUI. Jakarta
http://gudangaskep.wordpress.com/2009/01/17/asuhan-keperawatan-bph/